Boutons d'Eczéma : Comment les identifier, les traiter et les prévenir ?
Découvrez comment identifier et traiter les boutons d'eczéma. Conseils pratiques pour la prévention et les soins, et quand consulter un dermatologue.
Comment reconnaître les “boutons d'eczéma” ?

Diagnostic et caractéristiques distinctives 1 2 3
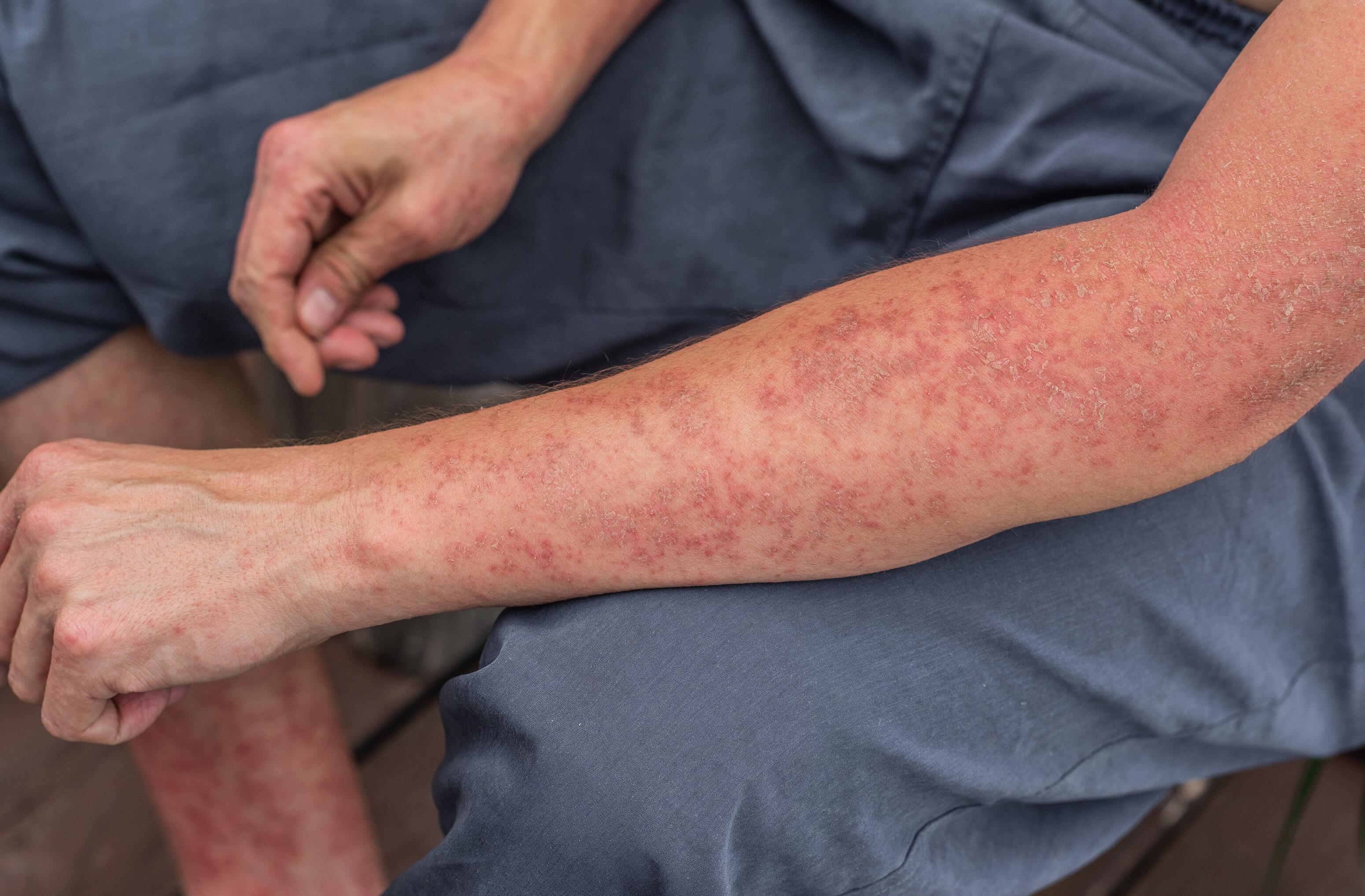
Les «boutons» d’eczéma constituent un abus de langage ; l’eczéma se présente sous formes de plaques inflammatoires. Il ne s’agit pas de boutons au même titre que les lésions typiques des maladies infectieuses telles que la rougeole ou la roséole.
Le diagnostic de l’eczéma est fondé sur l’examen clinique : les “boutons” d'eczéma forment généralement des plaques rouges, le plus souvent sèches. A la surface des plaques, on trouve souvent de fines vésicules (collections de liquide de diamètre inférieur à 1 cm) qui peuvent se rompre, occasionner des suintements et former des croûtes.
Des démangeaisons importantes accompagnent généralement les plaques d’eczéma et peuvent être associées à des lésions de grattage (excoriations) qui présentent un risque de surinfection. En dehors des plaques, la peau est généralement sèche, rugueuse, parfois d’aspect squameux. Avec le temps, la peau atteinte d’eczéma peut changer de couleur, devenant hypo- ou hyperpigmentée, et s’épaissir, en particulier chez l’adulte : on parle de lichénification.
Comparaison avec d’autres affections de la peau

Eczéma et acné 3 4
Les boutons d'acné se présentent généralement comme des papules (petites lésions surélevées), des vésicules ou des pustules (lésions surélevées contenant du pus) et peuvent être accompagnées de points noirs ou blancs (les comédons), de kystes, voire de nodules (lésions profondes s’étendant dans le derme). En comparaison à l'eczéma, les boutons d’acné sont des lésions plus grasses, souvent localisées sur le visage, le dos et la poitrine.
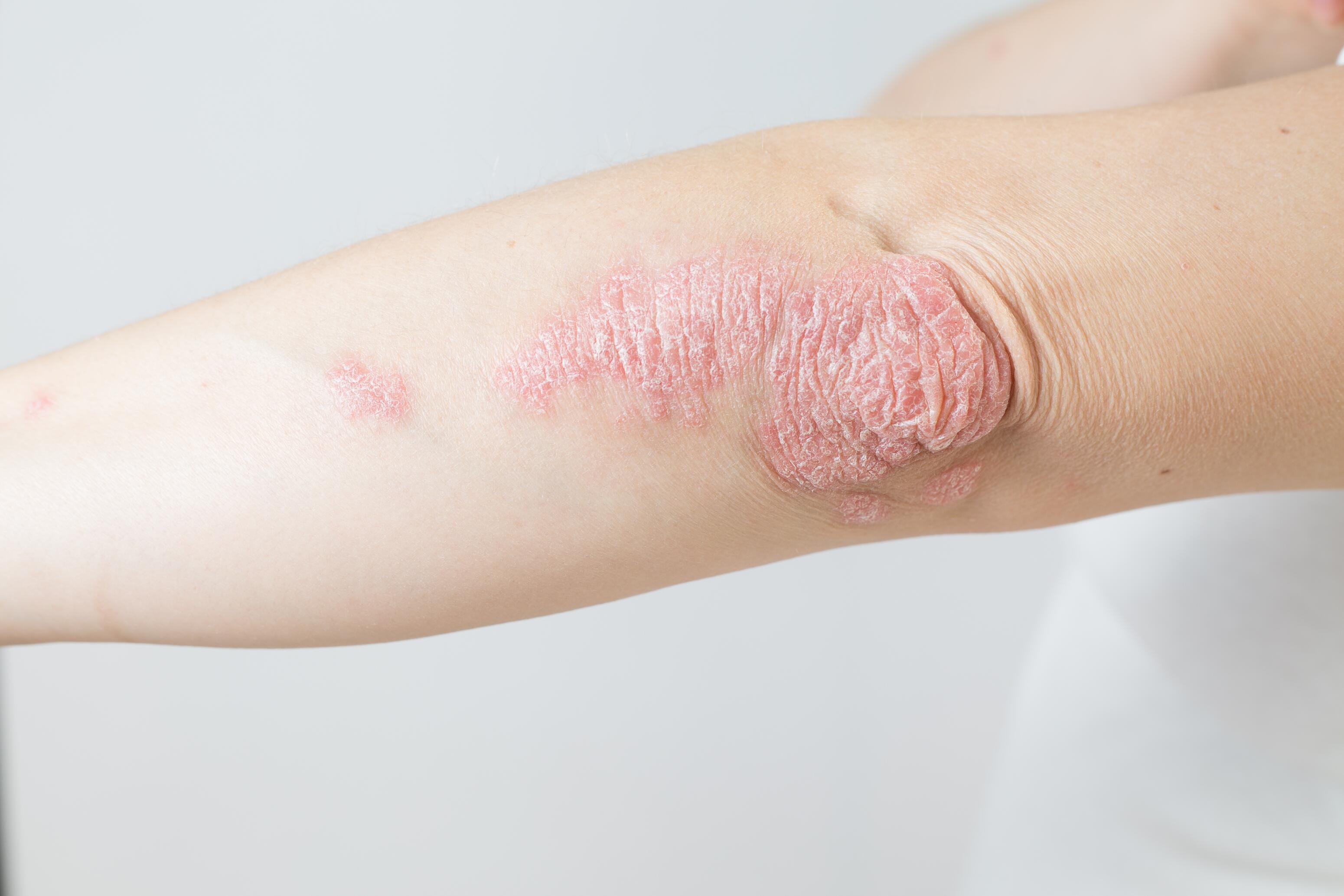
Eczéma et psoriasis 3 5
Le psoriasis se distingue de l'eczéma par ses plaques épaisses, bien délimitées, recouvertes de squames argentées. Ces plaques se situent souvent sur les coudes, les genoux et le cuir chevelu. L'eczéma présente des lésions moins épaisses, avec des rougeurs et une inflammation plus prononcées, une sécheresse cutanée et des suintements.
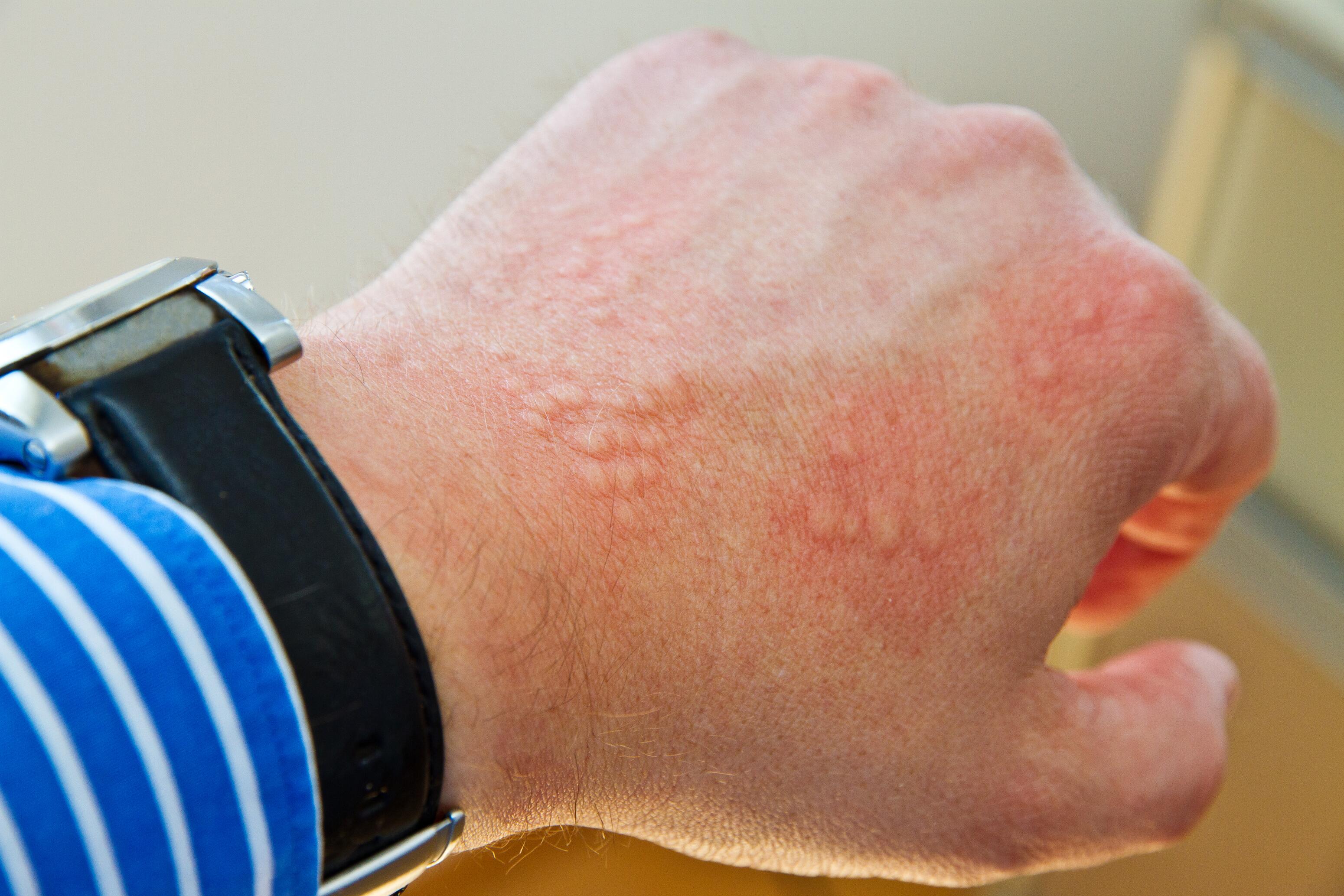
Eczéma et urticaire 3 6
Les symptômes de l'urticaire se manifestent par des papules ou des rougeurs sous forme de plaques gonflées résultant d'un oedème local. Ces lésions, ressemblant à des piqûres d’ortie, sont généralement éphémères et disparaissent le plus souvent en moins de 24 heures. L'eczéma, en revanche, présente des plaques persistantes qui peuvent durer plusieurs jours ou semaines.
Eczéma et gale 3 5
La gale est une maladie de la peau causée par un acarien, conduisant à des démangeaisons intenses, surtout la nuit. Les lésions typiques incluent des sillons et des papules, surtout entre les doigts, au niveau des poignets et autour de la taille.


Eczéma et infections fongiques 3 5
Les infections fongiques (dues à des champignons) de la peau, comme les dermatophytes, se manifestent par des plaques et rougeurs qui touchent préférentiellement les plis (aines, espaces entre les orteils). En dehors des plis, elles peuvent prendre un aspect caractéristique en anneaux.
Quelles sont les causes des boutons d'eczéma ?
Les causes de l’eczéma sont multifactorielles, à la fois génétiques, immunitaires et environnementales.

Facteurs génétiques et héréditaires 1 2
De multiples mutations génétiques, notamment du gène d’une protéine cutanée appelée filaggrine, participent à la survenue de la sécheresse de la peau au cours de la dermatite atopique. Si des parents ont des antécédents d'eczéma ou d'autres allergies non cutanées comme l'asthme ou la rhinite allergique, le risque pour leur enfant de développer de l'eczéma est plus élevé.
Dysfonctionnements du système immunitaire 1 2
Chez les personnes atteintes d’eczéma, en particulier de dermatite atopique, le système immunitaire réagit de manière excessive à des substances normalement inoffensives, conduisant à l'inflammation cutanée et l'apparition des plaques d’eczéma sur la peau.

Diagnostic et caractéristiques distinctives 1 2 3
Les facteurs déclencheurs des plaques d'eczéma les plus courant sont :
- Le climat (temps froid et sec ou, au contraire, humidité excessive).
- Les allergènes environnementaux (acariens, poussières, pollens) et les polluants (pollution urbaine, fumée de tabac).
- Les allergènes alimentaires (œufs, lait, arachide), en particulier dans la dermatite atopique du nourrisson.
- Les habitudes de vie et d’hygiène (douches trop fréquentes, savons ou séchage agressifs).
- Le stress.
- Les irritants et produits chimiques (tissus synthétiques, savons, détergents) qui sont notamment à risque d’eczéma de contact.
Comment traiter les plaques d'eczéma ?
Traitements médicamenteux des poussées 1 7
Pour traiter les plaques d'eczéma, les dermatologues prescrivent généralement des corticoïdes topiques, aussi appelés dermocorticoïdes, sous forme de crèmes ou de pommades, qui réduisent l'inflammation et les démangeaisons. Les dermocorticoïdes sont communément mais improprement appelés «crèmes à la cortisone».
Ainsi, les zones inflammatoires doivent être traitées par dermocorticoïde une fois par jour, le soir de préférence, en débordant des lésions.
Dans les cas plus sévères, des traitements immunomodulateurs topiques (pommade au tacrolimus ou au pimecrolimus) ou généraux (photothérapie, immunosuppresseurs, anticorps monoclonaux) peuvent permettre de mieux contrôler les poussées. Des antihistaminiques oraux peuvent parfois être utiles pour le traitement des démangeaisons lors de poussées d’eczéma.
Il est important de suivre minutieusement les instructions du médecin pour l'application des dermocorticoïdes en termes de fréquence et de durée d'utilisation.
Application d’émollients
Lors des poussées, il ne faut pas appliquer d’émollient sur les lésions inflammatoires. Il peut toutefois être appliqué sur le reste du corps si la peau est sèche.
Soins du quotidien 1 7
Au quotidien, la prévention des poussées d’eczéma repose notamment sur une routine de soins douce. Il est maintenant recommandé de ne pas prendre de bain/douche quotidien mais de les espacer, sauf si transpiration à l’effort ou en été. Utilisez de l'eau tiède et un nettoyant doux puis séchez-vous délicatement sans frotter.
Après le bain ou la douche, appliquez un émollient hypoallergénique lorsque la peau est encore légèrement humide afin de maximiser son efficacité.
Comment prévenir l'apparition des plaques d'eczéma ?
Stratégies de prévention quotidienne 1 7 8
Privilégiez les vêtements en coton et assurez-vous de bien rincer vos vêtements après le lavage pour éliminer tout résidu de détergent. Évitez les vêtements en laine qui peuvent gratter et les vêtements synthétique ainsi que les assouplissants parfumés qui peuvent provoquer des irritations de la peau
Dans votre environnement domestique, maintenez une température fraîche et aérez souvent pour réduire les allergènes et irritants. Gardez vos ongles courts pour éviter les lésions de grattage et les complications liées au grattage.
En termes de mode de vie, arrêter de fumer est bénéfique. La pratique de sport est recommandée, en évitant les activités à l’origine d’une transpiration excessive. Prenez une douche après l'exercice et appliquez un émollient. Renforcez l’application d’émollients lorsque le temps est froid et sec. Enfin, ne changez pas votre régime alimentaire sans consultation médicale, sauf si un allergène alimentaire spécifique est identifié.
Importance de l'hydratation et des soins de la peau1 7 8
L'hydratation de la peau est un pilier central dans la prévention des poussées d'eczéma. Les émollients, appliqués deux fois par jour tous les jours sur l’ensemble du corps :
- Préviennent la sécheresse de la peau.
- Renforcent la barrière cutanée.
- Diminuent le risque de poussées.
- Aident à soulager les démangeaisons.
- Réduisent la nécessité de traitements par corticoïdes topiques.
Appliquer les émollients après le bain ou la douche, lorsque la peau est encore légèrement humide, maximise leur efficacité. Il est également bénéfique d'inclure dans votre routine de soins des produits spécifiquement formulés pour les peaux sensibles et sujettes à l'eczéma, afin de minimiser le risque d’allergie.
Quand faut-il consulter un dermatologue ? ⁷ ⁸
Signes d'aggravation à surveiller
Il est important de consulter un dermatologue si vous observez une aggravation des symptômes de l'eczéma, tels que l'augmentation des démangeaisons, l'extension des boutons et lésions, ou l'apparition de suintements, de saignements et de signes d'infection (boutons douloureux, changeant d’aspect, fièvre). Un dermatologue peut aussi intervenir en cas de doute diagnostic, d’effets secondaires des traitements ou d’impact de l’eczéma sur la qualité de vie (stress, troubles du sommeil, retentissement sur la vie sociale ou professionnelle).
Si les traitements habituels de l’eczéma ne sont plus efficaces ou si les poussées deviennent plus fréquentes ou plus sévères, cela peut indiquer une évolution de la maladie nécessitant une réévaluation. De plus, des symptômes inhabituels comme des douleurs, une chaleur excessive au niveau des lésions, ou des changements soudains de la texture ou de la couleur de la peau doivent également motiver une consultation.
Gestion et suivi médical
Un dermatologue peut offrir une approche personnalisée pour la gestion des lésions d’eczéma, y compris l'ajustement des traitements en cours, la prescription de médicaments plus adaptés, et des conseils sur les soins de la peau et les mesures de prévention. Une consultation régulière est également conseillée pour un suivi optimal, en particulier chez l’adulte et dans les cas d'eczéma chronique ou sévère. Le dermatologue pourra également évaluer l'efficacité du traitement, détecter les éventuelles complications ou erreurs dans la conduite du traitement et adapter la stratégie de soin et de prévention en fonction de l'évolution de la maladie.
References:
1. Nemeth V, Evans J. Eczema. In: StatPearls. Treasure Island (FL): StatPearls Publishing; 2023 Jan. [Disponible sur :] https://www.ncbi.nlm.nih.gov/books/NBK538209/
2. L’Assurance Maladie. Eczéma ou dermatite atopique : causes, symptômes et évolution. Ameli.fr. 2023 Sep. [Disponible sur :] https://www.ameli.fr/assure/sante/themes/eczema-atopique/reconnaitre-eczema-atopique
3. Benedetti J. Description of Skin Lesions. MSD Manuals Professional Edition. 2022 Sep. [Disponible sur :] https://www.msdmanuals.com/professional/dermatologic-disorders/approach-to-the-dermatologic-patient/description-of-skin-lesions
4. Sutaria A, Masood A, Saleh H, Schlessinger J. Acne Vulgaris. In: StatPearls. Treasure Island (FL): StatPearls Publishing; 2022 Aug. [Disponible sur :] https://www.ncbi.nlm.nih.gov/books/NBK459173/
5. Barrett M, Luu M. Differential Diagnosis of Atopic Dermatitis. Immunol Allergy Clin North Am. Février 2017.
6. L’Assurance Maladie. Urticaire : symptômes et causes. Ameli.fr. 2023 Oct. [Disponible sur :] https://www.ameli.fr/assure/sante/themes/urticaire/reconnaitre-urticaire
7. L’Assurance Maladie. La consultation et le traitement en cas d'eczéma ou dermatite atopique. Ameli.fr. 2023 Sep. [Disponible sur :] https://www.ameli.fr/assure/sante/themes/eczema-atopique/consultation-traitement
8. L’Assurance Maladie. Dermatite atopique : que faire et quand consulter ? Ameli.fr. 2023 Sep. [Disponible sur :] https://www.ameli.fr/assure/sante/themes/eczema-atopique/que-faire-quand-consulter
- Découvrir Eczéma et Urticaire : Les Reconnaître et les Traiter Efficacement
Eczéma et Urticaire : Les Reconnaître et les Traiter Efficacement
- Découvrir L'Eczéma est-il contagieux ? Vérités et conseils
L'Eczéma est-il contagieux ? Vérités et conseils
- Découvrir Eczéma de contact allergique & irritatif : tout ce que vous devez savoir
Eczéma de contact allergique & irritatif : tout ce que vous devez savoir